Mất đồng bộ bệnh nhân - máy thở - SÁCH VỀ MÁY THỞ - THE VENTILATOR BOOK
Chương 14: Mất đồng bộ bệnh nhân - máy
thở
Mất đồng bộ
(dyssynchrony) là vấn đề phổ biến trong ICU. Thật không máu, hầu hết thời gian
bệnh nhân đều bị đổ lỗi. Anh ta thường bị buộc tội “chống lại máy thở” hoặc
“bucking the ventilator”, và điều này được sử dụng như một lý do để tăng lượng
thuốc an thần hoặc thậm chí dùng thuốc chẹn thần kinh cơ.
Điều đầu tiên
cần làm khi một bệnh nhân trước đó đang thoải mái bắt đầu gặp khó khăn với thở
máy là đảm bảo chắc rằng không có gì sai sót với hệ thống máy thở. Ngắt kết nối
bệnh nhân với máy thở và thông khí với bóng có túi (bag-ventilating) sẽ giúp
loại trừ vấn đề sinh lý này - nếu có sự cải thiện nhanh chóng, vấn đế là do cài
đặt máy thở. Nếu không, cần tập trung khám lâm sàng để đảm bảo rằng ống nội khí
quản đã ở đúng vị trí, phổi được bơm phồng, và chức năng tim là đầy đủ hay
chưa. Cách ghi nhớ thông
thường là DOPES:
•
Diplacement
- Lệch vị trí ống nội khí quản (được nhận ra bằng mất sóng EtCO2)
•
Obstruction
- Tắc nghẽn ống nội khí quản, hoặc đường thở (mất sóng EtCO2 do tắc
nghẽn hoàn toàn, sức cản được thở cao do tắc nghẽn một phần dễn đến tiếng rít
wheezing hoặc sóng EtCO2 dạng “vây cá mập” (shork fin)
•
Pneumothorax
- Tràn khí màng phổi
•
Equipment
- Trục trặc hệ thống máy thở
Ngoài ra, hãy đề
phòng những nguyên nhân như thuyên tắc phổi, nhiễm khuẩn huyết, mê sảng, sốt,
và các nguyên nhân kích động khác.
Một khi bạn hài lòng rằng không có
vấn đề gì xảy ra với bệnh nhân, đã đến lúc chuyển sự chú ý của bạn sang máy
thở. Trong khi có nhiều ký do dẫn đến mất đồng bộ bệnh nhân - máy thở, các
nguyên nhân chính có thể được nhóm lại thành:
•
Trigger
máy thở không hiệu quả hoặc không hợp lý
•
Sự
kết thúc chu kỳ thở không hợp lý
Trigger không hiệu quả hoặc không hợp
lý
Trigger máy thở
xảy ra khi bệnh nhân tạo ra nỗ lực để báo hiệu cho máy thở biết rằng anh ta
muốn thở. Hầu như mọi chế độ thông khí sử dụng trong thực hành lâm sàng, bệnh
nhân không bao giờ bị khóa (locked out) khỏi máy thở. Thông khí kiểm soát hoàn
toàn (CMV), chế độ mà tần số được cài đặt bởi máy thở và bệnh nhân không thở
quá tần số được cài đặt, nó được sử dụng trong phòng mổ với tình trạng gây mê
toàn thân. Tuy nhiên, ở đơn vị ICU máy thở được cài đặt cho phép nhịp thở bắt
đầu bởi bệnh nhân trên mức tần số cài đặt.
Trigger có thể
được cài đặt để sử dụng áp lực hít vào âm (thường từ -1 đến -3 cmH2O) hoặc tốc độ lưu lượng thở vào (thường
từ 1-4 L/phút). Khi bệnh nhân khởi phát điều này, máy thở sẽ cung cấp những gì
chế độ quy định. Trong thông khí hỗ trợ - kiểm soát (A/C) đáp ứng với nhịp thở
trigger bởi bệnh nhân là thể tích khí lưu thông (trong A/C VC) hoặc áp lực thở
vào cho khoảng thời gian thở vào (trong A/C PC). Ở chế độ thông khí hỗ trợ áp
lực hoặc SIMV, nỗ lực của bệnh nhân đưa đến một áp lực thở vào được xác định
trước, rằng nó được duy trì cho đến khi lưu lượng thở vào giảm đến ngưỡng nào
đó (thường là khoảng 25-30% lưu lượng đỉnh), đó là thởi điểm kết thúc nhịp thở
vào.
Trigger không hiệu quả xảy ra khi bệnh nhân tạo ra nỗ lực thở
nhưng máy thở không đáp ứng. Điều này có thể do một cái gì đó đơn giải như cài
đặt trigger quá nghiêm ngặt - hãy kiểm tra máy thở và điều chỉnh trigger áp lực
thở vào hoặc trigger lưu lượng khi cần thiết đề cho phép bệnh nhân trigger máy
thở hiệu quả. Tuy nhiên, thường xuyên hơn, cài đặt trên máy thở là thích hợp
nhưng bệnh nhân không thể kích hoạt do căng phổi phổi (auto-PEEP) hoặc suy yếu
thần kinh cơ.
Cách tốt nhất để chẩn đoán
trigger không hiệu quả là sử dụng catheter thực quản có bóng. Khi đặt nó ở phần
giữa thực quản, áp lực được chuyển đổi bởi catheter phản ánh áp lực trong
khoang màng phổi trung bình. Vị trí hõm xuống trong sóng áp lực đại diện cho nỗ
lực hô hấp tự phát, điều này làm giảm hơn áp lực khoang màng phổi và tạo ra một
áp lực âm ở mức của ống nội khí quản. Điều này sẽ báo hiệu cho máy thở biết
rằng bệnh nhân muốn thở.
Nếu bệnh nhân có lượng auto-PEEP đáng
kể do bệnh lý tắc nghẽn đường thở như COPD hoặc hen, tăng áp lực phế nang cuối
thì thở ra làm tăng ngưỡng cần thiết để kích hoạt máy thở, vượt mức trigger
được cài đặt. Ví dụ, một bệnh nhân với áp lực phế nang cuối thì thở ra đo được
là 10 cmH2O (với mức PEEP bằng 0) phải tạo ra áp lực khoang màng
phổi là 12 cmH2O để đạt được áp lực âm đường thở là -2 cmH2O.
Nếu trigger trên máy thở được cài đặt là -2 cmH2O, nỗ lực hô hấp
đáng kể sẽ được yêu cầu để bệnh nhân thở vượt tần số máy thở cài đặt.
Hầu hết bệnh nhân ICU không có
catheter có bóng trong thực quản. Tuy nhiên, chẩn đoán trigger không hiệu quả
không khó. Nhìn vào dạng sóng áp lực trên máy thở. Nếu có hiện tượng lệch âm
xuống nhưng không có nhịp thở theo sau, bạn đặt tay mình lên bụng bệnh nhân.
Nếu bạn cảm thấy thành bụng kéo xuống nhưng có nhịp thở nào theo sau nỗ lực
này, thì có hiện tượng trigger không hiệu quả. Kiểm tra áp lực phế năng cuối
thì thở ra để đo auto -PEEP. Nếu xuất hiện auto-PEEP, hãy cố gắng điều chỉnh
bằng cách kéo dài thời gian thở ra và điều trị tắc nghẽn đường thở (giãn phế
quản, steroid, các nghiệm pháp làm sạch đường thở).
Thỉnh thoảng,
bệnh nhân không thể trigger máy thở do yếu thần kinh cơ. Điều này có thể được
thấy trong bệnh lý thần kinh cơ nguyên phát như nhược cơ (myasthenia gravis) và
hội chứng Guillain-Barre, hoặc với yếu cơ do yêu cầu cảu ICU. Thay đổi từ
trigger áp lực sang trigger lưu lượng có thể giúp ích. Sử dụng ngưỡng trigger
thấp hơn trigger đang cài nếu có thể.
Một cách giải quyết trigger không
hiệu quả là sử dụng hỗ trợ thông khí được điều chỉnh bằng thần kinh (NAVATM).
Với NAVA, đặt một catheter thực quản với điện cực, như vậy điện cực có thể phát
hiện hoạt động điện trong lúc kích thích cơ hoành bởi thần kinh hoành. Khi kích
thích điện được phát hiện, máy thở bắt đầu thở vào. Mức hỗ trợ có thể được cài
đặt bởi bác sĩ lâm sàng - đặc biệt, mức NAVA (cmH2O/pV) được nhân
lên với ngưỡng nhạy cảm điện học (thường là 0.5pV) để có một áp lực dương cần
thiết để tạo ra thể tích khí lưu thông 6-8 mL/kg. Khi máy thở phát hiện sự hoạt
động của cơ hoành, hỗ trợ NAVA được duy trì cho đến khi tín hiệu điện học giảm
xuống 50-70%. Sự hỗ trợ cung cấp bởi máy thở phụ thuộc vào cường độ hoạt động
điện cơ hoành, và do đó mức áp lực được cung cấp có thể thay đổi. Sự phối hợp giữa
co cơ hoành và sự cung cấp nhịp thở cũng làm giảm sự chậm trễ giữa trigger bệnh
nhân và đáp ứng máy thở. Về mặt lý thuyết, điều này sẽ cải thiện sự đồng bộ giữa bệnh nhân và
máy thở.
Thỉnh thoảng,
máy thở không cung cấp khí thở vào nhanh như bệnh nhân muốn. Điều này có thể
gây ra sự khó chịu đáng kể - hãy tưởng tượng nếu, sau khi chạy vòng
quanh một đường đua nhanh nhất có thể, tôi buộc bạn phải thở qua một cái ống
hẹp. Trên máy thở, điều này được gọi một cách thích hợp là “đói dòng”.
Trong đói dòng,
lưu lượng thở vào ít hơn lưu lượng bệnh nhân yêu cầu. Điều này có thể xảy ra
nếu lưu lượng cài đặt giảm dần khi nhịp thở được cung cấp hoặc nếu thời gian
“rise time” thở vào quá dài. Trên đồ thị áp lực - thời gian, dạng sóng áp lực
thở vào có một khấc lõm (scooped-out) xuất hiện, do bệnh nhân nỗ lực hít vào -
nó giống như anh ta đang cố gắng hít không khí vào một cách mạnh mẽ. Đói dòng
có thể dẫn đến trigger đôi (double trigger) máy thở, điều này sẽ được thảo luận
ở phần sau của chương này.
Cách giải quyết
đói dòng? Cung cấp lưu lượng nhiều hơn. Điều này có thể được thực hiện bằng một
vài cách sau:
• Rút ngắn thời gian thở vào (I-time), nếu chế độ thông khí và kiểm soát thể tích. Đặc biệt trong các chế độ kiểm soát kép như PRVC và VC+ và Autoflow, máy thở được cài đặt để cung cấp thể tích khí lưu thông cài đặt trước trong một khoảng thời gian thở vào cụ thể. Máy thở sau đó điều chỉnh lưu lượng thở vào giảm dần để thu được thể tích khí lưu thông cung cấp với sử dụng mức áp lực thấp nhất có thể. Hầu hết thời gian, điều này là tốt và có thể thoải mái hơn cho bệnh nhân. Tuy nhiên, nếu đói dòng xuất hiện, nó có thể có nghĩa rằng máy thở đang đưa quá lâu cho anh ta thể tích khí mà anh ta muốn. Rút ngắn I-time sẽ tự động tăng lưu lượng cần thiết để cung cấp thể tích khí lưu thông.
•
Thay
đổi lưu lượng từ dạng giảm dần sang hằng định (lưu lượng vuông). Hầu hết bệnh
nhân thích lưu lượng giảm dần hơn, nhưng khi có hiện tượng
đói khí đáng kể (đặc biệt ở bệnh nhân COPD hoặc hen), lưu lượng thở vào hằng
định sẽ giúp thể tích khí mong muốn được cung cấp nhanh hơn.
• Rút ngắn thời gian “rise time” thở vào. Điều này thường không ảnh hưởng nhiều đến mọi thứ, nhưng nếu bạn đang cố gắng tinh chỉnh máy thở để phù hợp với nhu cầu của bệnh nhân, thì đó là điều cần xem xét. “Rise time” (RT) nói đến thời gian cần thiết để máy thở tăng lưu lượng từ 0 đến lưu lượng đỉnh thở vào. Nếu RT quá dài, bệnh nhân có thể cảm thấy như máy thở chậm đáp ứng nhu cầu thở vào của mình. Nếu RT quá ngắn, thì bạn có thể cảm thấy như thở từ ống khí nén. Thời gian RT thường là 0.1-0.15 giây.
Ở bệnh nhân
tương tự, thời gian thở vào đã được rút ngắn xuống 0.8 giây. Điều này thu được thể
tích khí lưu thông đã kê được cung cấp trong một thời gian ngắn hơn. Dạng sóng
áp lực - thời gian đã xuất hiện bình thường hơn, cho thấy đói dòng đã được điều
chỉnh.
Thời
gian thở vào quá dài
Khi compliance
hệ thống hô hấp của bệnh nhân thấp, thời gian thở vào “bình thường” có thể quá
dài. Điều này là rõ rệt trên dạng sóng lưu lượng và thời gian - Lưu lượng thở
vào quay trở về mức 0, và sau đó tạm dừng trước khi lưu lượng thở ra bắt đầu.
Đây không hẳn là một điều xấu, đặc biệt nếu việc huy động phế nang là mục tiêu.
Việc tạm dừng cuối thì hít vào có lợi cho việc huy động các phế
nang xẹp và cải thiện thể thể tích phổi cuối thì hít vào. Tuy nhiên, thỉnh
thoảng, bệnh nhân có thể không thích điều này và cố gắng thở ra trong thời gian
thở vào. Điều này sẽ được nhìn thấy trên dạng sóng áp lực thời gian như một sự
đổi hướng đi lên cuối thì hít vào, và như một sòng lưu lượng thở ra đột ngột.
Rõ ràng, giải pháp là rút ngắn thời gian thở vào.
Kích
hoạt kép (Double Triggering)
Kích hoạt kép là
một trong những vấn đề phổ biến nhất gặp trong ICU và nó có thể do một vài yếu
tố. Kích hoạt kép là thuật ngữ được sử dụng khi bệnh nhân bắt đầu (các) nhịp
thở, trái ngược với chu kỳ kép (hoặc tự động) (double cycling), là
khi vấn đến xảy ra ở chính mạch (circuit) máy thở, hoặc ở bệnh nhân nhưng không
liên quan đến nỗ lực thở.
Về cơ bản, sự
kích hoạt kép xảy ra khi máy thở cảm nhận được rằng bệnh nhân muốn có một nhịp
thở khác, ngay cả khi anh ta vừa mới kích hoạt máy thở. Điều này dẫn đến nhịp thở
chồng - 2, 3
hoặc 4 nhịp thở liên tiếp. Giải pháp phụ thuộc vào nguyên nhân. Nhiều khi phải
thử một vài thứ trước khi tìm ra giải pháp. Dưới đây là một số lý do cho việc
kích hoạt kép:
❖
Trigger quá nhạy - độ nhạy thấp hơn hoặc
thay đổi từ trigger áp lực sang trigger lưu lượng (hoặc ngược lại).
❖
Bệnh nhân muốn thể tích lơn hơn những gì
bạn đang cho anh ta. Điều này thường xảy ra khi bệnh nhân thở tự phát có một
thể tích khí lưu thông “bảo vệ phổi” là 4-6 mL/kg trong chế độ kiểm soát - hỗ
trợ. Máy thở ngắt khí khi thể tích cài đặt đã được cung cấp, nhưng bệnh nhân
vẫn tiếp tục thở vào. Máy thở hiểu đây là một nỗ lực hô hấp khác và cung cấp
một thể tích khí lưu thông khác ngay sau lần đầu tiên. Giải pháp là:
• Tăng thể tích khí lưu thông - trong
khi đây có lẽ là điều tốt nhất và dễ thực hiện nhất, nó đụng chạm vào các
protocol máy thở tiêu chuẩn và có thể dẫn đến các cảnh báo trừng phạt
(chastising email).
• Thay
đổi sang chế độ kiểm soát - hỗ trợ thể tích - Điều này đảm bảo bệnh nhân áp lực
thở vào, với thể tích khí lưu thông thay đổi. Điều chỉnh thời gian thở vào để đảm
bào lưu lượng thở vào đến gần hoặc đến đường cơ sở.
• Nếu bạn muốn kiểm soát thể tích khí lưu thông, chuyển sang SIMV với hỗ
trợ áp lực. Nhịp thở tự phát của bệnh nhân sẽ được tăng cường bởi PS, trong khi
vẫn cài đặt tần số và thể tích khí lưu thông mà anh ta được đảm bảo sẽ được nhận.
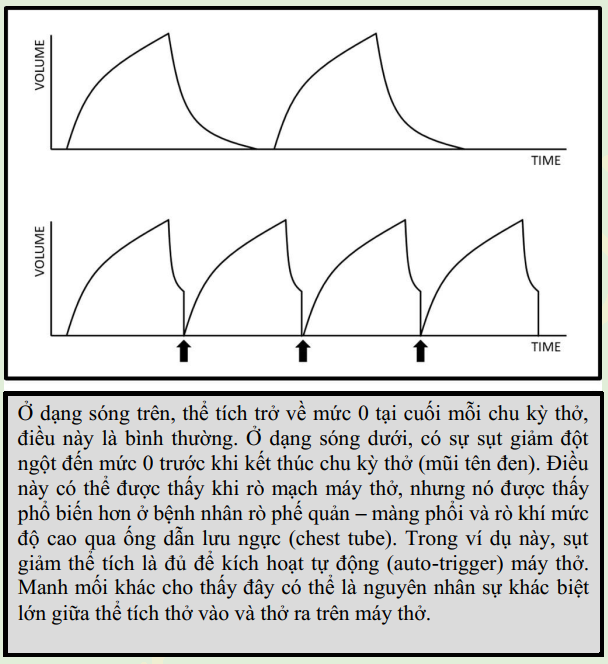
❖ Kiểm tra hệ mạch kín đối với chu kỳ tự
động (AC - auto cycling hay auto trigger). Như tình trạng trên, AC xảy ra khi
có các vấn đề ở bệnh nhân hoặc hệ thống máy thở gây ra máy thở cung cấp các
nhịp thở liên tiếp. Nguyên nhân phổ biến cho AC:
• Rò mạch - quan sát cẩn thận và sửa chữa hợp lý
• Ngưng tụ trong hệ thống dây máy thở - khi nước chảy qua lại, nó có thể
kích hoạt máy thở. Thay đổi dây để sửa chữa nó
• Một lỗ rò phế quản và màng phổi với sự thoát khí đáng kể có thể kích
hoạt máy thở - Các giải pháp bao gồm giảm độ nhạy trigger của máy thở (và sử dụng
áp lực thay thế cho lưu lượng) hoặc sự dụng thông khí cao tần HFOV.
• Hiếm hơn, các điện cực của máy tạo nhịp có thể là một kích thích đủ mạnh để kích hoạt máy thở. Nó cũng được báo cáo với bóng đối xung động mạch chủ. Điều chỉnh trigger máy thở sẽ giúp giải quyết vấn đề này.
* Sách được biên dịch bởi: Nguyễn Thành Luận - Khoa ICU, Bệnh viện Hữu Nghị đa khoa Nghệ An. Sách gồm phần giới thiệu - Sinh lý thông khí nhân tạo. Gồm có 27 Chương. Cung cấp: các Hướng dẫn giải quyết nhanh ở chương 1 và chương 2; Sinh lý và kỹ thuật từ chương 3 đến chương 8; Các chế độ thông thường và khái niệm cơ bản từ chương 9 đến chương 15; Các chế độ và khái niệm nâng cao từ chương 16 đến chương 15; Các bước tiếp theo chương 22 và chương 23; Các công cụ hữu ích có trong chương 24 đến chương 27; Với 79 tài liệu tham khảo.
Với mong muốn cung cấp đến mọi người phiên bản Web, Blog chia sẻ trực tuyến không cần lưu trữ. Khi cần có thể đọc trên điện thoại, máy tính hoặc có thể tải về làm tài liệu cho đơn vị.
* Bạn có thể Đọc thêm: